【不育症】妊娠はするのに、流産を繰り返してしまう。不育症とは?

妊娠はするけれど2回以上の流産・死産を繰り返してしまい、結果的に子供を持てない場合を不育症といいます。これは、すでに赤ちゃんを授かっている人も含まれます。つまり、第一子は妊娠経過に問題もなく、無事に出産したけれど、第二子は流産を繰り返してしまう場合も含まれます。しかし、不育症患者さんの70%以上が適切な検査と治療で出産することができています。流産は、1回でも辛く悲しい経験ですが、次の妊娠を出産へ繋げるために必要な知識を身につけましょう。
不育症の検査や治療を行う病院はお住いの都道府県をクリックし、 に●のついている治療施設からピックアップしてみましょう。
に●のついている治療施設からピックアップしてみましょう。
流産とは?

流産とは、妊娠22週未満に妊娠が継続しなかった場合をいい、超音波検査で胎嚢という赤ちゃんの入っている袋を確認できた(臨床的妊娠)後に妊娠が継続しなかったことをいい、流産を2回以上繰り返す場合を「反復流産」、3回以上繰り返す場合「習慣流産」といいます。流産は、全妊娠の約10~15%に起こり、その中でも妊娠12週未満に起こる早期流産が流産全体の約80%を占めるとされています。
妊娠反応が出ても胎嚢が見えず、すぐに月経が来てしまう生化学的妊娠(化学流産)は流産には含みません。生化学的妊娠は自分では気づかない場合も多く、妊娠の約60%にみられるとの報告もあります。
早期流産の要因のほとんどは胎児の染色体異常によるもので、誰にでも偶発的に起こります。ただ、母体年齢が上がると、卵子の染色体数の問題が増えることから流産する確率も高くなる傾向があり、胚の染色体の数が1本多い、または1本少ないことから起こります。
流産手術(子宮内容除去術)で、子宮内に残っていた胎児組織や胎盤の一部である絨毛を採取し、染色体異常の有無を調べる検査です。
POC検査をすることで、胎児の染色体に数的異常がある、構造異常がある、または染色体に異常はなかったことのいずれかがわかります。
1、胎児の染色体に数的異常がない
母体になんらかの原因があるのかもしれません。不育症の検査をしてみましょう。体外受精-胚移植による妊娠だった場合は、着床不全の検査や治療を検討しましょう。
2、胎児の染色体に数的異常がある
数的異常は偶発的に起こります。次の妊娠は、起こらない可能性もあるため、そのまま次の妊娠に臨みます。
体外受精-胚移植において2回以上の流産を繰り返した場合は、PGT-A(着床前胚染色体異数性検査)を受けることができます。
3、染色体の構造的な異常がある
胎児の染色体の一部に異常があり、ほかの染色体の一部と入れ替わっていたり、欠けていたりするなどがあります。
この場合、カップルそれぞれ検査を受けることになります。その結果、どちらかが構造異常の保因者であった場合は、次の妊娠でも流産をする可能性があります。そのため体外受精を受け、PGT-SR(着床前染色体構造異常検査)を受け、問題の胚を移植することで妊娠を目指すと言う方法もあります。
どちらにも構造異常が見つからなかった場合は、胚の発生過程で偶発的に起こった可能性が高いため、そのまま次の妊娠に臨みます。
不育症のリスク因子
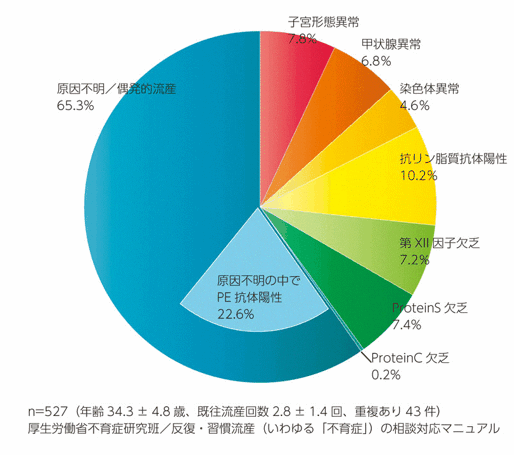
不育症のリスク因子には、さまざまあります。また、検査によりリスク因子が見つかったからといって、必ず流産を起こすとは限りません。リスク因子を持ちながら、無事に出産にたどり着くケースもあれば、流産になるケース、また流産を繰り返してしまうケースがあります。そのため、流産の原因とはいわず、リスク因子といいます。不育症も同様で、リスク因子を持っていても無事に出産にたどり着くケースもあれば、流産を繰り返してしまうケースもあります。そのため、2人目の妊娠によって不育症とわかることもあります。
不育症のリスク因子としては、
1、内分泌異常 2、血液凝固異常/自己抗体 3、子宮形態異常 4、染色体構造異常 5、リスク因子不明/偶発的流産
の5つに大別することができます。

1、内分泌異常
甲状腺異常や糖尿病などがあげられます。
甲状腺ホルモンが多く分泌される甲状腺機能亢進症、分泌の少ない甲状腺機能低下症のどちらも流産のリスク因子となります。
2、血液凝固異常/自己抗体
血小板の異常や血液を固まらせるタンパク質の異常などによって起こり、止血が難しい出血傾向と血液が固まりやすい血栓生成傾向があります。
抗体は、有害な異物や細菌、ウイルスに対して作られ、体をそれらから守る免疫機能です。
しかし、自己抗体は自分に向かって攻撃することがある自己免疫疾患の原因となります。抗リン脂質抗体も自己抗体の1つで不育症、早産、胎児発育不全、妊娠高血圧症候群に関係することが知られています。
不育症リスク因子として、血液凝固異常と自己抗体の2つが不育症全体の約1/3を占めています。
3、子宮形態異常
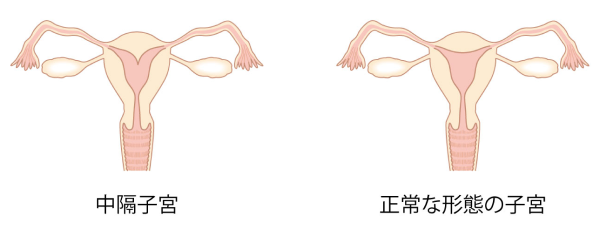
子宮の形の異常が流産のリスク因子となることがあります。特に問題となるのが中隔子宮です。
子宮の外観は正常ですが、子宮内腔に仕切りのようなものがあり内腔が左右に分かれている形態異常です。中隔子宮の場合、内腔にある仕切りには血流が乏しく、そこに着床してしまうと胎盤が作られにくく流産に至るのではないかと考えられています。そのため仕切りを削る手術を行うこともありますが、手術をせずに妊娠に臨んでも最終的には78%の人が出産に至っているという統計があります(厚生労働省不育症研究班 提言書より)。
4、染色体構造異常
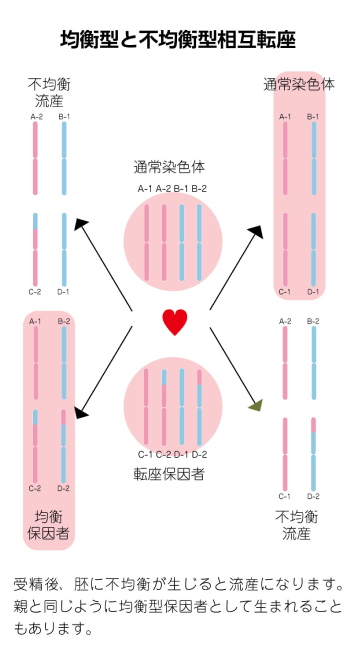
夫婦のどちらかの染色体に構造異常(形の異常)があることから流産を繰り返してしまうことがあります。不育症夫婦の約5%に認められるという報告があり、その多くは均衡型転座、ロバートソン転座といわれる染色体の一部が入れ替わっているなどの転座保因者です。転座保因者は、基本的に染色体の数に過不足がないので、生活や健康などには支障はないのですが、子どもを授かることについてはその転座の組み合わせによっては流産を引き起こします。
染色体の構造異常には治療方法がありませんが、体外受精を前提としたPGT-SRを行い染色体に問題のない胚を移植することで妊娠、出産に臨む方法があります。
5、リスク因子不明/偶発的流産
不育症の中でも、一番多いのがこの偶発的流産やリスク因子不明で、このケースは防ぐことのできない、また防ぐ必要のない自然淘汰がほとんどです。
この場合、一通りの検査を行っても、なんら問題や異常が見つからず「異常なし」と診断されます。
そのため、次の妊娠に臨む前に、流産に関する説明とカウンセリングを受け、不安が和らぎ、心が十分に回復してから臨みましょう。
不育症の助成金
不育症の検査や治療、または流産時の染色体検査などについて助成事業を行っている自治体も増えてきました。自治体ごとで女性内容に違いがありますので、詳しくは住民票のある自治体の担当課でお尋ねください。また、国では保険適用を見据え先進医療として実施されるものを対象に、検査に要する費用の一部を助成しています。







